Linfoma de Hodgkin
Índice de navegación
- Linfoma de Hodgkin
- Datos epidemiológicos
- Causas y factores de riesgo
- Signos y síntomas
- Diagnóstico
- Tipos de linfoma de Hodgkin
- Estudios previos al tratamiento
- Determinación del estadio
- Pronóstico y factores pronósticos
- Tratamiento: conceptos generales
- Trasplante de células progenitoras hematopoyéticas autólogas
- Inmunotoxinas
- Inmunoterapia (inhibidores de los puntos de control inmune)
- Trasplante de progenitores hematopoyéticos alogénicos
- Tratamiento estándar de los pacientes con nuevo diagnóstico
- Tratamiento de los pacientes con recaída o enfermedad progresiva
- Tratamiento del linfoma de Hodgkin predominio linfocítico nodular
- Efectos tóxicos tardíos del tratamiento
- Seguimiento después del tratamiento
- Investigación en nuevas opciones de tratamiento
- Todas las páginas
AUTOR: Dr. Antonio Rueda
El linfoma de Hodgkin, también llamado enfermedad de Hodgkin, es un tipo de linfoma (cáncer del sistema linfático).
El sistema linfático está formado por finos conductos que se ramifican por todo el cuerpo. Su función consiste en combatir las infecciones y las enfermedades neoplásicas. El sistema linfático transporta un líquido incoloro denominado linfa, que contiene un tipo de glóbulos blancos llamados linfocitos (B y T). Los linfocitos B (también llamados células B) generan anticuerpos para combatir infecciones y los linfocitos T (células T) destruyen virus y células extrañas y activan a las células B para que generen anticuerpos. En diferentes lugares del sistema linfático de todo el cuerpo existen grupos de órganos con forma de pequeña habichuela, llamados ganglios linfáticos. Los ganglios linfáticos se encuentran en grupos, en el abdomen, la ingle, la pelvis, las axilas, el tórax y el cuello. En los ganglios linfáticos se produce la maduración y activación de los linfocitos para que desarrollen su función fisiológica.
El sistema linfático también incluye el bazo, que produce linfocitos y filtra la sangre; el timo, que es un órgano ubicado debajo del esternón; y las amígdalas, que se encuentran en la garganta.
El linfoma de Hodgkin se forma a partir de un linfocito B que se encuentra en proceso de maduración/activación en el ganglio linfático. Este linfocito sufre una alteración en los genes que regulan su capacidad para producir anticuerpos, y se convierte en una célula incapaz de llevar a cabo su función fisiológica y por tanto debe morir en el ganglio linfático a través de un proceso de muerte celular programada. Sin embargo, y por motivos no bien conocidos, ocasionalmente ese linfocito alterado presenta otras alteraciones en sus genes que le confieren la capacidad de sobrevivir en el ganglio linfático, escapar al control de las células encargadas de la vigilancia inmunológica y proliferar de forma incontrolada.
Por lo general, el linfoma de Hodgkin comienza a afectar a los ganglios linfáticos del cuello o del mediastino (área anatómica que está entre los pulmones y la zona posterior del esternón). También pueden aparecer en los grupos de ganglios linfáticos que están en las axilas, en la ingle, en el abdomen o en la pelvis.
Si el linfoma de Hodgkin se disemina, es bastante común que lo haga al bazo o al hígado. También puede diseminarse a otras partes del cuerpo (pulmón, hueso, médula ósea), pero esto es menos frecuente.
Datos epidemiológicos
El linfoma de Hodgkin es una enfermedad relativamente infrecuente que se observa principalmente en personas jóvenes. El número de casos nuevos diagnosticados cada año (incidencia) de linfoma de Hodgkin en diversos países y regiones de Europa es de 2,5 a 3 casos por cada 100000 habitantes.
Extrapolando estos datos a la población española, esto significa que cada año se producen unos 1500 casos nuevos.
El linfoma de Hodgkin afecta tanto a niños como a adultos. Es más común en dos grupos de edades: de 15 a 40 años (con más frecuencia entre 25 y 30) y de 55 años en adelante. En los países occidentales es muy infrecuente la enfermedad en niños pequeños o ancianos, de manera que sólo el 5% de los casos tiene lugar en personas menores de 15 años y alrededor del 5% en mayores de 70 años.
La enfermedad es algo más frecuente en hombres que en mujeres. No existe una clara asociación de factores familiares y socioeconómicos con la aparición de la enfermedad; sin embargo, parece que en el caso de los adolescentes en países occidentales, la enfermedad afecta más frecuentemente a individuos que pertenecen a familias de mayor nivel socioeconómico.
Causas y factores de riesgo
La causa del linfoma de Hodgkin sigue siendo desconocida, tal como ocurre también en casi todos los demás linfomas. Las peculiaridades de la epidemiología del linfoma de Hodgkin indican la posibilidad de que exista uno, o varios, microorganismos infecciosos que sean los causantes de la enfermedad.
Sin embargo, no se ha podido demostrar claramente la implicación de ningún virus o patógeno humano conocido de cualquier tipo. Hay muchos datos que indican la posibilidad de la participación del virus de Epstein-Barr (VEB), pero hasta el momento no se ha podido establecer una prueba definitiva de ello.
El VEB es un virus con especial tendencia a infectar a los linfocitos B. Aproximadamente, el 90% de la población general adquiere la infección por VEB durante su infancia o los primeros años de su vida adulta. Uno de los cuadros clínicos que causa la infección por VEB es la mononucleosis infecciosa, y haberla padecido aumenta 3 veces la probabilidad de padecer un linfoma de Hodgkin. En estudios de biología molecular se ha encontrado material genético del VEB en el interior de la célula maligna del linfoma de Hodgkin; este hecho es más frecuente en los países en vías de desarrollo (más del 90% de los casos) que en los países desarrollados (aproximadamente el 30-40% de los casos).
Además se ha demostrado que este material genético puede colaborar para que la célula maligna escape a los mecanismos fisiológicos que la obligarían a morir antes de desarrollar el linfoma. Por todos estos datos es probable que el VEB desempeñe una función importante en el desarrollo del linfoma de Hodgkin, pero no parece que sea única ni universal.
En el linfoma de Hodgkin no se ha demostrado una asociación clara con factores laborales o ambientales. No parece que esté relacionado con la exposición a radiación, ni se ha encontrado un aumento de riesgo en las personas que trabajan con productos químicos o compuestos biocidas.
Hay datos epidemiológicos que indican la posibilidad de que exista cierta predisposición genética para desarrollar un linfoma de Hodgkin. Los familiares en primer grado de los pacientes con esta enfermedad presentan un riesgo hasta cinco veces mayor de sufrir el linfoma. Los gemelos monocigóticos de una persona con linfoma de Hodgkin tienen una probabilidad casi 100 veces mayor de padecer la enfermedad en relación a los gemelos dicigóticos. Esto no quiere decir que el linfoma de Hodgkin sea una enfermedad hereditaria, ya que sólo se ha observado la probabilidad de una agregación familiar hereditaria (linfoma de Hodgkin familiar) en menos del 5% de los casos.
Se ha demostrado, en estudios con gemelos monocigóticos, que lo que predispone al desarrollo del linfoma de Hodgkin es la mayor o menor funcionalidad de ciertas poblaciones de linfocitos T, que serían las encargadas de controlar y destruir a posibles células linfoides malignas que se desarrollan dentro del ganglio linfático. Esta particular forma de funcionar de nuestro sistema inmune es constitucional y por tanto hereditario.
Quizá sea posible poner en relación la causa infecciosa del linfoma de Hodgkin y la predisposición genética. Dado que la exposición al VEB (o a otro agente infeccioso desconocido) es casi ubicua, los individuos con predisposición genética podrían presentar una reacción inmunológica diferente frente al agente infeccioso, que aumentara la posibilidad de inducir un tumor linfático.
Signos y síntomas
El síntoma más frecuente que presentan las personas con linfoma de Hodgkin es el crecimiento de los ganglios linfáticos, que se caracteriza por la aparición de tumoraciones o inflamaciones no dolorosas a nivel del cuello, la axila o, menos frecuentemente, la ingle.
Cuando el crecimiento ganglionar se produce en el tórax o en el abdomen los síntomas dependen de la compresión que los ganglios provocan sobre otras estructuras anatómicas. Así, puede aparecer tos y dificultad respiratoria (en caso de compresión de la tráquea o los bronquios), o dolor abdominal o de espalda (en caso de afectación de los ganglios del abdomen). Un síntoma clásico, pero poco frecuente, es la aparición de dolor en los ganglios linfáticos después de tomar alcohol (signo de Oster).
Alrededor del 25% de los pacientes manifiesta sintomatología general consistente en pérdida de peso importante (mayor del 10% respecto al peso inicial), intensa sudoración nocturna o fiebre persistente. El prurito (picor en la piel) generalizado es un síntoma infrecuente pero característico del linfoma de Hodgkin y, algunas veces, puede anteceder meses o años al diagnostico del linfoma.
A veces, los pacientes presentan una anemia sintomática como consecuencia de la producción de sustancias (en los ganglios linfáticos inflamados) que bloquean la actividad de la médula ósea, o bien, porque las células malignas invaden la médula ósea. En algunos casos se han observado síndromes neurológicos o endocrinos de carácter paraneoplásico (anteceden o aparecen a la vez que el linfoma, sin que se conozca bien su causa), aunque son muy infrecuentes.
Diagnóstico
El diagnostico de linfoma de Hodgkin debe establecerse siempre tras una biopsia de alguno de los ganglios linfáticos aumentados de tamaño.
La citología de un ganglio linfático obtenida a través de la aspiración con una aguja fina, es un estudio orientativo que nunca debe ser suficiente para iniciar el tratamiento. Siempre que sea posible debe realizarse la biopsia de un ganglio entero (adenectomía) ya que esto permite un diagnóstico más fiable.
Cuando no existen ganglios externos aumentados de tamaño (en cuello, axilas o ingles), puede realizarse el diagnóstico mediante la toma de una biopsia mediante punción con aguja gruesa en el Departamento de Radiología Intervencionista.
Este procedimiento obtiene una pequeña cantidad de tejido para analizar en el laboratorio, con lo que el diagnóstico es más difícil y requiere el análisis de un patólogo experto en linfomas. Si la muestra de tejido no es suficiente, el paciente deberá ser sometido a una intervención quirúrgica más importante (mediastinoscopia para obtener ganglios torácicos o laparotomía para obtener ganglios abdominales).
Tipos de linfoma de Hodgkin
El linfoma de Hodgkin se diferencia de la mayoría de las neoplasias malignas en su especial composición celular, de forma que en la masa tumoral las células neoplásicas son minoritarias (menos del 1-5% de la población celular total) estando el componente mayoritario constituido por células inflamatorias.
Hasta 2022 la clasificación de la Organización Mundial de la Salud de los tumores hematopoyéticos divide al linfoma de Hodgkin en dos grandes grupos.
- Linfoma de Hodgkin predominio linfocítico nodular.
- Linfoma de Hodgkin clásico:
- Linfoma de Hodgkin clásico tipo esclerosis nodular.
- Linfoma de Hodgkin clásico tipo celularidad mixta.
- Linfoma de Hodgkin clásico rico en linfocitos.
- Linfoma de Hodgkin clásico tipo depleción linfocítica.
El linfoma de Hodgkin predominio linfocítico nodular representa menos del 5% de los casos, se caracteriza por la presencia de células malignas llamadas células en “palomita de maíz” por la forma especial que presenta el núcleo de estas células. Esta variante tiene un comportamiento muy poco agresivo (el paciente puede vivir años con la enfermedad sin que ésta suponga un peligro para su vida) y responde muy bien a los tratamientos. Sin embargo, puede presentar recaídas varios años después del tratamiento inicial que, en general, responden muy bien a los sucesivos tratamientos.
El linfoma de Hodgkin clásico representa más del 95% de los casos y se caracteriza por la presencia en el ganglio linfático de células gigantes con varios núcleos celulares (células de Reed-Sternberg). Este grupo se divide a su vez en cuatro variantes que, en la actualidad, tienen una evolución muy similar y el tratamiento es el mismo para las cuatro. El linfoma de Hodgkin clásico sin tratamiento es una enfermedad que puede poner en peligro la vida del paciente en unos meses o en pocos años y, por ello, siempre requiere tratamiento.
La enfermedad responde muy bien al tratamiento primario y la mayoría de los pacientes que alcanzan una remisión completa del linfoma pueden considerarse curados. Las posibles recaídas ocurren casi siempre en los primeros 2 o 3 años tras el tratamiento. Las recaídas después de los 5 años son extremadamente raras.
En la última edición de la clasificación de la OMS, el linfoma de Hodgkin predominio linfocítico nodular ha sido incluido dentro de los linfomas no Hodgkin B indolentes bajo la denominación “linfoma B de predominio linfocítico”, dejando una sola variedad de linfoma de Hodgkin con 4 subtipos.
No obstante, dado que la historia natural y el tratamiento del linfoma B de predominio linfocítico no ha cambiado aún, mantendremos las referencias a esta enfermedad dentro de este capítulo.
Estudios previos al tratamiento: estudios analíticos y de imagen
Una vez que se efectúa el diagnóstico de linfoma de Hodgkin es necesaria una completa evaluación del paciente para determinar la extensión de la enfermedad. Hay tres aspectos de esta fase de la evaluación que son importantes en los pacientes con linfoma de Hodgkin:
- En primer lugar, hay que determinar la extensión de la enfermedad en los ganglios linfáticos.
- En segundo lugar, hay que descartar que el linfoma esté afectando a órganos no ganglionares (médula ósea, hígado, pulmón y hueso).
- Finalmente, debido a que el tratamiento posiblemente va a incluir radioterapia, quimioterapia o ambas, puede ser necesaria la evaluación de órganos como los pulmones, el corazón y la médula ósea para determinar su grado de tolerancia a los efectos adversos del tratamiento, así como la función de órganos como el hígado o los riñones que deben eliminar los residuos tóxicos del tratamiento.
Estos tres objetivos se pueden alcanzar mediante la realización de los siguientes exámenes:
- Interrogatorio médico detallado (anamnesis): su objetivo es conocer el estado de salud previo del paciente y determinar cualquier síntoma que pueda orientarnos para el conocimiento de la extensión de la enfermedad.
- Exploración física: se dirige a detectar ganglios linfáticos u órganos (hígado, bazo) aumentados de tamaño y a comprobar el estado previo de salud del paciente.
- Pruebas de laboratorio: las pruebas de laboratorio deben incluir un recuento sanguíneo completo y análisis de los diferentes tipos de glóbulos blancos, además de pruebas de la función del hígado y los riñones. También es necesaria la determinación de la velocidad de sedimentación globular y del proteinograma. Además, es muy recomendable la determinación de las inmunoglobulinas y de serologías para evaluar antecedentes de infecciones por virus de Epstein-Barr, hepatitis B y C y virus de la inmunodeficiencia humana.
- Tomografía axial computarizada (TAC): la exploración mediante TAC del tórax, el abdomen y la pelvis nos permite conocer si existen ganglios linfáticos internos aumentados de tamaño y si están afectados el bazo, el hígado o el pulmón. Además es imprescindible para la planificación del tratamiento con radioterapia.
- Tomografía por emisión de positrones con fusión de imágenes con TAC (PET/TC): nos permite conocer con más exactitud que el TAC la extensión de la enfermedad. Además sirve para evaluar la respuesta al tratamiento cuando el TAC ofrece dudas acerca de la remisión de la enfermedad, porque puede diferenciar la persistencia del linfoma de la presencia de cicatrices residuales no malignas que son muy frecuentes tras el tratamiento del linfoma de Hogdkin.
- Biopsia de médula ósea: este procedimiento no es necesario para los pacientes con linfoma de Hodgkin de nuevo diagnóstico a los que se ha realizado un PET/TC, pero sigue siendo importante para los pacientes en recaída que pueden necesitar un transplante autólogo de médula ósea. En la biopsia de médula ósea se inserta una aguja en la parte posterior de hueso ilíaco a través de la piel, ya sea con anestesia local o con sedación. Se extrae una pequeña cantidad de hueso y médula ósea.
- Otras exploraciones: en ocasiones pueden ser necesarias otras exploraciones complementarias (estudios de función respiratoria, ecocardiografías, resonancia magnética, gammagrafía ósea).
Determinación del estadio
Una vez realizados los estudios analíticos y de imagen que nos permiten conocer la extensión de la enfermedad se procede a clasificar cada caso en su correspondiente estadio.
El conocimiento del estadio es un dato fundamental para que el médico pueda estimar el pronóstico del paciente y decidir el mejor tratamiento. Para evaluar el estadio del linfoma de Hodgkin el oncólogo evalúa lo siguiente:
- El número de áreas de ganglios linfáticos afectados por el linfoma.
- La ubicación de los ganglios linfáticos afectados. Es importante si existen áreas ganglionares afectadas a uno o ambos lados del diafragma (el delgado músculo ubicado debajo de los pulmones que separa el tórax del abdomen).
- Si la enfermedad se ha diseminado a la médula ósea, al bazo o a órganos no linfáticos (hígado, pulmón o hueso).
Existen cuatro estadios para el linfoma de Hodgkin (Estadio I a IV). Además cuando el paciente presenta fiebre, sudoración excesiva o pérdida de más del 10% de su peso habitual (los llamados síntomas B), a la clasificación se le agrega la letra “B”.
Cuando no existen ninguno de estos síntomas se le agrega la letra “A”. Cuando existe afectación extraganglionar se añade el sufijo “E”. En caso de afectación del bazo se añade el sufijo “S” y cuando existe un ganglio cuyo tamaño supera los 10 cm, se añade el sufijo “X”.
La definición de los estadios es la siguiente (figura 1):

- Estadio I: el linfoma afecta exclusivamente a un área ganglionar o a una localización no ganglionar.
- Estadio II: el linfoma afecta a dos o más áreas ganglionares localizadas a un mismo lado del diafragma.
- Se encuentra afectado un órgano no linfático y una o más áreas ganglionares. Todo localizado a un mismo lado del diafragma. - Estadio III: el linfoma afecta a áreas ganglionares localizadas a ambos lados del diafragma.
- Existe enfermedad en áreas ganglionares en ambos lados del diafragma y, además, se encuentra afectado un solo órgano no linfático.
- Estadio IV: se define por la afectación de varios órganos no linfáticos o cuando existe afectación multifocal de un solo órgano no linfático (en caso de nódulos pulmonares o hepáticos múltiples).
- Cuando existe afectación de la médula ósea.
De esta forma un paciente con ganglios afectados en el cuello y la ingle, sudoración excesiva, afectación del bazo y un ganglio mediastínico de 12 cm se catalogaría como estadio IIIBXS.
Pronóstico y factores pronósticos
Antes de iniciar el tratamiento es de utilidad para el oncólogo estimar la probabilidad de curación de cada paciente, es decir, conocer su pronóstico. Para determinar esta probabilidad, el oncólogo utiliza una serie de datos extraídos de la historia clínica y de los estudios analíticos y de imagen. Estos datos son los denominados factores pronósticos.
Conocer el pronóstico de cada paciente es importante para aplicar el tratamiento más adecuado para cada caso. Sin embargo, no hay que olvidar que la determinación del pronóstico es una estimación estadística que es muy exacta cuando se aplica a grandes grupos de pacientes, pero que siempre debe valorarse con reservas cuando se aplica a un paciente individual.
El tratamiento del linfoma de Hodgkin se adapta a cada paciente según pertenezcan a uno de estos tres grupos pronósticos:
- Estadios iniciales de pronóstico favorable: pertenecen a este grupo todos los pacientes con estadios I y II que no presentan ninguno de los factores pronósticos desfavorables referidos en el grupo 2. Representan un 15-20% de los casos. La probabilidad de curación de este grupo está en torno al 95%.
- Estadios iniciales de pronóstico desfavorable: pertenecen a este grupo los pacientes con estadios I y II que presentan uno o más de los siguientes factores pronósticos:
- Presencia de enfermedad en el mediastino mayor de 10 cm.
- Afectación de 2 o más áreas ganglionares.
- Afectación por continuidad de órganos no linfáticos.
- Velocidad de sedimentación de más de 50 mm.
- Presencia de síntomas B.
Este grupo representa la mitad de todos los casos de linfoma de Hodgkin. La probabilidad de curación se encuentra en torno al 90%.
- Estadios avanzados: pertenecen a este grupo todos los pacientes con estadio III o IV. Suponen un 30-35% de todos los casos y su posibilidad de curación es cercana al 80%. Antes de iniciar el tratamiento de los estadios avanzados se debe valorar la presencia o no de siete factores pronósticos:
- Albúmina en sangre < 4 gr/dl.
- Hemoglobina < 10,5 gr/dl.
- Sexo varón.
- Estadio IV.
- Edad ≥ 45 años.
- Recuento de leucocitos ≥ 15.000/mm3.
- Recuento de linfocitos < 600/mm3 o menos del 8% del recuento total de leucocitos.
Los pacientes que presentan 3 o más de estos factores pueden requerir un tratamiento más intensivo.
Tratamiento: conceptos generales
El tratamiento del linfoma de Hodgkin ha evolucionado significativamente en los últimos 50 años. Los avances que se fueron progresivamente consiguiendo en esta enfermedad se aplicaron posteriormente a otros tumores malignos.
Diferentes tipos de tratamiento están disponibles para los adultos con linfoma de Hodgkin. Algunos tratamientos son estándar (el mejor tratamiento utilizado en la actualidad) y otros se encuentran en evaluación en ensayos clínicos (tratamientos experimentales o en investigación).
Antes de empezar el tratamiento, es conveniente que los pacientes consideren participar en un ensayo clínico. Un ensayo clínico de un tratamiento es un estudio de investigación encaminado a mejorar tratamientos actuales u obtener información sobre tratamientos nuevos para pacientes con cáncer. Cuando los ensayos clínicos revelan que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo puede volverse estándar.
El tratamiento de los pacientes con linfoma de Hodgkin debe ser planificado por un equipo de médicos con experiencia en el tratamiento de linfomas.
Radioterapia
El tratamiento con radioterapia fue el primero que consiguió curar a algunos pacientes con estadios iniciales a mediados del siglo pasado. Desde entonces la radioterapia para el linfoma de Hodgkin ha evolucionado de forma constante y progresiva.
Inicialmente se irradiaban casi todas las áreas ganglionares del cuerpo (las enfermas y las sanas), era la llamada radioterapia de campo extendido, de la que existen tres variantes:
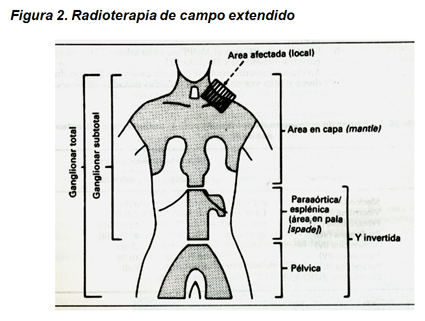
- Irradiación en capa o manto, en la que se irradian todas las áreas ganglionares localizadas por encima del diafragma.
- Irradiación ganglionar subtotal (capa más espada): se irradian todas las áreas ganglionares localizadas por encima del diafragma y las abdominales (quedan excluidas la pelvis y las ingles).
- Irradiación ganglionar total: se irradian todas las áreas ganglionares.
A pesar su eficacia, estos campos de irradiación se han abandonado porque han sido superados por tratamientos más eficaces y menos tóxicos.
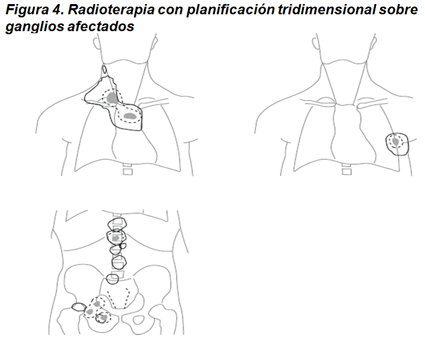
Hoy día el tratamiento con radioterapia se utiliza menos que en el pasado y casi siempre combinado con quimioterapia. Se utiliza la radioterapia de campo afectado que consiste en irradiar exclusivamente las áreas ganglionares afectadas por la enfermedad (figura 3).

La importante mejoría tecnológica que ha ocurrido en los últimos 10 años permite en la actualidad la irradiación de los ganglios afectados diseñando los campos de radioterapia de forma tridimensional, lo que consigue concentrar la irradiación en los ganglios enfermos respetando, lo máximo posible, los tejidos sanos de alrededor (figura 4).
Quimioterapia
El primer ensayo clínico que demostró que la quimioterapia podía curar a pacientes con linfoma de Hodgkin con estadios avanzados se inició en 1965 por los doctores Vincent de Vita y George Canellos en el Instituto Norteamericano contra el Cáncer. Desde entonces el tratamiento con quimioterapia ha evolucionado notablemente y hoy es el tratamiento principal para la mayoría de los pacientes.
Los primeros esquemas de quimioterapia que se utilizaron provocaban esterilidad y un pequeño pero significativo riesgo de padecer una leucemia en los años siguientes, y por ello no se utilizó la quimioterapia en los pacientes de mejor pronóstico.
Posteriormente se desarrollaron nuevos esquemas de tratamiento más eficaces y mucho menos tóxicos. La utilización de la quimioterapia en todos los estadios de la enfermedad ha mejorado el índice de curaciones y ha disminuido significativamente las toxicidades tardías del tratamiento (ver más abajo). Los esquemas de quimioterapia más utilizados en la actualidad son los siguientes:
- ABVD (adriamicina, bleomicina, vinblastina, dacarbacina): es el tratamiento estándar en casi todos los estadios. El riesgo de inducir esterilidad o leucemia es casi nulo. Su principal inconveniente es que puede producir toxicidad pulmonar aguda grave en algunos pacientes; sin embargo, si se selecciona bien al paciente y se utilizan las precauciones habituales, el riesgo de toxicidad pulmonar es menor del 1%.
- Stanford V (adriamicina, vinblastina, mecloretamina, vincristina, bleomicina, etopósido y prednisona): muy utilizado en Estados Unidos, siempre combinado con radioterapia. Los excelentes resultados obtenidos con este esquema en la Universidad de Stanford no se han confirmado en estudios realizados en Europa.
- BEACOPP (bleomicina, etopósido, adriamicina, ciclofosfamida, vincristina, procarbacina y prednisona): este esquema tiene tres variantes (estándar, escalado y quincenal). Ha sido desarrollado en Alemania y su variante escalada puede ser el tratamiento más eficaz para los pacientes con estadios avanzados con más de 3 factores pronósticos desfavorable. En su contra hay que señalar su alta toxicidad aguda y el riesgo de desarrollar una leucemia aguda que se estima en el 2,5% en los primeros 4 años.
- ESHAP (etopósido, metilprednisolona, arabinosido de citosina y cisplatino): régimen muy activo que se utiliza en el tratamiento de las recaídas. Toxicidad aguda significativa.
- MINE (mitoxatrone, ifosfamida y etoposido): utilizado en reacídas. Baja toxicidad.
- GPD (gemcitabina, cisplatino y dexametasona): utilizado en recaídas. Baja toxicidad.
- ICE (ifosfamida, carboplatino y etopósido): esquema muy activo en pacientes con recaídas. Toxicidad aguda significativa.
- BEAM (BCNU, etopósido, arabinósido de citosina y melfalan): es un esquema de tratamiento con altas dosis de quimioterapia. Se utiliza en pacientes con recaídas para erradicar la enfermedad antes del transplante con células progenitoras hematopoyéticas.
Trasplante de células progenitoras hematopoyéticas autólogas
El trasplante de células madre es una técnica utilizada para tratar el linfoma de Hodgkin con dosis muy altas de quimioterapia, a fin de destruir la células cancerosas e introducir nuevas células madre (que pueden formar nuevas células sanguíneas) en el cuerpo.
Es un tratamiento difícil, pero relativamente seguro, y está reservado para los pacientes con linfoma de Hodgkin cuya enfermedad es progresiva o recurrente.
Las células madre son células hematopoyéticas (formadoras de sangre) que habitualmente se encuentran en la médula ósea. Se pueden recolectar (y utilizar para un trasplante) del espacio de la médula ósea en el hueso de la cadera o, con más frecuencia, de la sangre.
En primer lugar, las células madre de la médula ósea se "movilizan" hacia la sangre mediante el tratamiento de quimioterapia y con otro fármaco conocido como G-CSF. Después, las células madre se recolectan de la sangre, se congelan y se guardan. Posteriormente, el paciente recibe dosis muy altas de quimioterapia (en ocasiones, también con radioterapia) para tratar el linfoma de Hodgkin. Se utilizan dosis tan altas debido a que los pacientes que reciben este tratamiento padecen una enfermedad que ha demostrado ser resistente a dosis normales de quimioterapia (figura 5). Las dosis más altas de quimioterapia son más efectivas contra el linfoma de Hodgkin recurrente que las dosis estándar.
Aunque la médula ósea del paciente puede haber quedado gravemente dañada por este tratamiento de quimioterapia de dosis altas, el paciente recibirá las células madre una vez finalizado el tratamiento, lo que restablecerá la producción de células sanguíneas.
En la actualidad, este tipo de tratamiento es estándar para los pacientes con linfoma de Hodgkin progresivo o recurrente y no existe ninguna indicación reconocida para utilizarlo en pacientes recién diagnosticados.
Inmunotoxinas o anticuerpos conjugados
Una inmunotoxina es un anticuerpo monoclonal que se une mediante un enlace químico a una toxina (sustancia tóxica). La inmunotoxina se une a proteínas o receptores específicos que se encuentran en la superficie de algunas células cancerosas. Esto permite que la toxina ingrese en las células cancerosas y las destruya con poco efecto tóxico sobre las células sanas cercanas.
Brentuximab vedotina es una inmuntoxina que desde 2012 se utiliza en el tratamiento del linfoma de Hodgkin clásico. Contiene un anticuerpo monoclonal que se une a una proteína llamada CD30, presente en las células de linfoma e introduce en la célula maligna una toxina (metilaurastarina E) que mata a la célula maligna. Aunque es un fármaco menos tóxico que la quimioterapia convencional, también produce algunos efectos secundarios (especialmente toxicidad sobre los nervios sensitivos) debido a la pequeña cantidad de fármaco que se libera al torrente sanguíneo cuando muere la célula tumoral.
Brentuximab vedotina se puede utilizar para pacientes que han recaído después de un trasplante autólogo de médula ósea, para consolidar la respuesta al trasplante en pacientes con algunas características clínicas concretas y, en combinación con quimioterapia, para tratar pacientes de nuevo diagnóstico con estadio IV.
Inmunoterapia (inhibidores de los puntos de control inmune)
La inmunoterapia es el uso de tratamientos para ayudar al sistema inmunitario de una persona para que reconozca y destruya con más eficacia a las células cancerosas.
Una parte importante del sistema inmunitario es su capacidad de evitar atacar a las células normales en el cuerpo. Para hacer esto, el sistema inmunitario utiliza “puntos de control” que son moléculas en las células inmunitarias que necesitan ser activadas (o desactivadas) para iniciar una respuesta inmunitaria. En ocasiones, las células cancerosas usan estos puntos de control para evitar ser atacadas por el sistema inmunitario. Los medicamentos que tienen como blanco a estos puntos de control han empezado a utilizarse, y tienen un prometedor futuro en el tratamiento del linfoma de Hodgkin clásico.
Nivolumab y pembrolizumab son inhibidores del punto de control PD1/PD-L1. Estos medicamentos tienen como blanco a la PD-1, una proteína que se encuentra en las células T del sistema inmunitario. La PDL-1 es una proteína que se encuentra en células sanas. Cuando la PD-1 "identifica" a la PDL-1, actúa como un "interruptor de apagado" que impide que las células T ataquen a las células sanas en el cuerpo. Las células del linfoma de Hodgkin tienen una gran cantidad de proteína PDL-1. Esto les ayuda a "apagar" el sistema inmunitario. Al bloquear esta vía PD-1 y PDL-1, estos medicamentos permiten al sistema inmunitario encontrar y eliminar a las células del linfoma.
Estos fármacos se pueden utilizar en personas con linfoma de Hodgkin clásico cuyo cáncer ha crecido durante el tratamiento (linfoma refractario) o ha reaparecido después de intentar otros tratamientos (linfoma recurrente).
Trasplante de progenitores hematopoyéticos alogénicos
En un alotrasplante de células madre se utilizan células de un donante. En el tipo de alotrasplante más común, las células madre provienen de un donante cuyo tejido se asemeja en gran medida al del paciente. El donante es a menudo un familiar, casi siempre, un hermano o hermana. Si no se encuentra un donante que sea adecuado en su familia, puede que se encuentre uno en la población general mediante el registro nacional de donantes. A este trasplante a veces se le llama trasplante de donante no emparentado.
El tipo de alotrasplante más utilizado en linfoma de Hodgkin es el denominado trasplante de intensidad reducida. Los pacientes que se someten a un esta modalidad de trasplante reciben menos quimioterapia y/o radiación que si se someten a un trasplante convencional. El propósito de este trasplante es eliminar parte de las células cancerosas (lo cual también eliminará parte de la médula ósea), e inhibir el sistema inmunitario justo lo necesario para permitir que las células madre del donante se integren a la médula ósea del receptor.
En algunos centros se realizan trasplantes de compatibilidad media (trasplantes haploidénticos) para aquellas personas cuyo donante es un familiar que no es altamente compatible. Esta técnica se usa más comúnmente en niños o adultos jóvenes, donde por lo general el donante es uno de los padres, aunque también es posible que un hijo sea donante para uno de sus padres. La mitad de los factores HLA serán perfectamente compatibles, mientras que la otra mitad no lo serán, por lo que el procedimiento requiere de un método especial para deshacerse de los glóbulos blancos que puedan ocasionar la enfermedad injerto-contra-huésped. Los resultados de este tipo de alotrasplante en pacientes con linfoma de Hodgkin parecen prometedores.
El objetivo de todas las modalidades del alotrasplante es que las células inmunes del donante acaben con las células del linfoma y curen la enfermedad. El gran inconveniente de este tipo de trasplante es la toxicidad que conlleva. El 15-20% de los pacientes fallecen durante el procedimiento y algunos que superan la fase aguda tienen efectos tardíos importantes debido a la enfermedad injerto contra huésped.
Tratamiento estándar de los pacientes con nuevo diagnóstico
1.- Estadios iniciales de pronóstico favorable
Existen dos opciones de tratamiento consideradas estándar para los pacientes con esta situación:
- Tratamiento combinado: consiste en la administración de 2 ciclos de quimioterapia ABVD seguida de irradiación de las áreas ganglionares afectadas.
- Quimioterapia exclusiva: consiste en la administración de 2 a 4 ciclos de quimioterapia ABVD sin radioterapia posterior en los pacientes que alcancen la remisión completa de la enfermedad tras el segundo ciclo de quimioterapia (evaluando la respuesta mediante PET/TC). Este tratamiento podría ser algo menos efectivo que el tratamiento combinado (podrían recaer un 5%-7% más de pacientes) pero evita la aparición de efectos secundarios tardíos graves secundarios a la radioterapia (ver más adelante). Los pacientes que no logren la remisión completa de la enfermedad tras el segundo ciclo de quimioterapia deberían recibir radioterapia sobre las áreas ganglionares afectadas.
2.- Estadios iniciales de pronóstico desfavorable
Existen dos opciones de tratamiento consideradas estándar para los pacientes con esta situación:
- Tratamiento combinado: consiste en la administración de 4 ciclos de quimioterapia ABVD seguida de irradiación de las áreas ganglionares afectadas.
- Quimioterapia exclusiva: consiste en la administración de 6 ciclos de quimioterapia ABVD sin radioterapia posterior en los pacientes que alcancen la remisión completa de la enfermedad tras el segundo ciclo de quimioterapia (evaluando la respuesta mediante PET/TC).. Este tratamiento podría ser algo menos efectivo que el tratamiento combinado (podrían recaer un 5% más de pacientes) pero evita la aparición de efectos secundarios tardíos graves secundarios a la radioterapia (ver más adelante). Los pacientes que no logren la remisión completa de la enfermedad tras el segundo ciclo de quimioterapia deberían recibir radioterapia sobre las áreas ganglionares afectadas.
3.- Estadios avanzados
El tratamiento estándar en la actualidad de los estadios avanzados consiste en la administración de 6 ciclos de quimioterapia ABVD. En los pacientes que se encuentren en remisión completa (evaluada por PET/TC) después del segundo ciclo, pueden evitar la administración de bleomicina en los últimos 4 ciclos de tratamiento.
Algunos investigadores consideran que los pacientes que presentan 3 o más factores pronósticos desfavorables deben ser tratados con el esquema de quimioterapia BEACOPP escalado. Aunque este esquema es más activo que ABVD en estos pacientes, no hay que olvidar que es un tratamiento mucho más tóxico. Los pacientes en remisión completa tras dos ciclos de BEACOPP escalado pueden finalizar el tratamiento con 4 ciclos de ABVD o sólo 2 ciclos más de BEACOPP escalado.
Recientemente la Agencia Europea del Medicamento ha aprobado la administración de seis ciclos de brentuximab vedotin junto con quimioterapia (adriamicina, vinblastina y dacarbacina) como una alternativa de tratamiento para los pacientes con estadio IV.
Los pacientes que alcanzan la remisión completa de la enfermedad tras la quimioterapia no deben recibir radioterapia. La radioterapia complementaria no ha demostrado aumentar el número de curaciones en esta situación. Sólo los pacientes que obtengan una remisión parcial tras la quimioterapia podrían beneficiarse de una irradiación complementaria sobre la enfermedad residual.
Tratamiento de los pacientes con recaída o enfermedad progresiva
El linfoma de Hodgkin es un cáncer que tiene una buena probabilidad de curación tras una recaída. Cuando se detecta una recaída o progresión debe realizarse el mismo estudio diagnóstico y de extensión que se recomienda tras el diagnóstico inicial.
Para elegir el mejor tratamiento para un paciente en recaída deben tenerse en cuenta los siguientes factores:
- Estadio de la enfermedad en el diagnostico inicial.
- Estadio de la enfermedad en el momento de la recaída.
- Edad del paciente.
- Enfermedades concomitantes.
- Tiempo trascurrido desde el primer tratamiento hasta el momento de la recaída.
- Tratamiento administrado inicialmente.
- Cifra de hemoglobina en el momento de la recaída.
- Velocidad de sedimentación.
- Presencia de síntomas B.
El tratamiento indicado en la mayoría de los pacientes consiste en la administración de altas dosis de quimioterapia, con o sin radioterapia asociada, seguido de transplante de células progenitoras hematopoyéticas autólogas (figura 5).

Tras el transplante autólogo puede administrarse Bretuximab vedotina durante un año en pacientes que presentaban factores de mal pronóstico en el momento de la recaída. Este tratamiento disminuye el riesgo de recaída pero no ha demostrado aumentar la supervivencia por lo que debe administrarse tras comentar con el paciente el beneficio y los riesgos potenciales.
Para pacientes que no puedan recibir altas dosis de quimioterapia (edad avanzada, enfermedades concomitantes o deseo personal) el tratamiento suele consistir en la administración de un esquema de quimioterapia de segunda línea con o sin radioterapia asociada sobre las zonas dónde ocurrió la recaída.
En casos muy seleccionados puede optarse por utilizar radioterapia exclusiva como tratamiento de la recaída. En estos casos suele utilizarse radioterapia de campo extendido.
Pembrolizumab y brentuximab vedotina se utilizan en pacientes que presentan una segunda recaída (después del transplante autólogo o después de no haber respondido adecuadamente a dos tratamientos con quimioterapia). La mayoría de los pacientes que reciben este tratamiento responden al mismo y en algunos casos se obtienen respuestas completas que pueden durar más de 5 años.
Para pacientes que no respondan a Brentuximab Vedotin o que presenten una recaída tras este tratamiento disponemos de nivolumab y pembrolizumab que son muy efectivos para estos pacientes. Estos fármacos bloquean una proteína llamada PD-1. Estos fármacos se toleran mejor que la quimioterapia, aunque ocasionalmente también pueden provocar efectos secundaros graves de tipo autoinmune.
El alotrasplante de intensidad reducida o el alotrasplante haploidentico son opciones de tratamiento con intención curativa para pacientes con recaída postrasplante autólogo o tras varios tratamientos. Debido a la alta toxicidad de estas terapias, los candidatos deben ser cuidadosamente seleccionados y evaluados.
Tratamiento del linfoma B de predominio linfocítico (antes linfoma de Hodgkin de predominio linfocítico nodular)
El tratamiento de esta variedad de linfoma es prácticamente idéntico al recomendado para los casos de linfoma de Hodgkin clásico. Sólo hay que tener en cuenta dos diferencias importantes:
-
Todos los estadios iniciales que afecten a una o dos áreas ganglionares continuas se deben tratar exclusivamente con radioterapia de campo afecto, ya que la administración de quimioterapia no mejora los resultados en estos pacientes.
-
Esta variedad de linfoma de Hodgkin presenta en su membrana el antígeno CD-20 que es la diana del anticuerpo monoclonal rituximab. Rituximab ha demostrado ser un tratamiento muy activo en pacientes con linfoma de Hodgkin predominio linfocítico en recaída. Además es conocido que rituximab aumenta el efecto terapéutico de la quimioterapia en todos los linfomas que expresan CD-20. Por todo ello, en los pacientes con recaída debe tenerse en cuenta la administración de rituximab sólo o asociado a quimioterapia.
Efectos tóxicos tardíos del tratamiento
Los pacientes que recibieron tratamiento para el linfoma de Hodgkin corren más riesgo de padecer otras enfermedades o afecciones más adelante, dado que la toxicidad de la quimioterapia o la radioterapia puede causar daños permanentes.
Los tratamientos han mejorado en los últimos 30 años y en la actualidad los pacientes que reciben tratamiento para el linfoma tienen menos probabilidad de experimentar efectos tardíos. Sin embargo, todavía existen algunos riesgos. Por lo tanto, es importante que los pacientes estén al día con su seguimiento, para controlar la aparición de cualquier enfermedad o afección.
-
Algunos sobrevivientes del linfoma de Hodgkin tienen mayor riesgo de presentar un segundo cáncer, en especial, cáncer de mama, cáncer de pulmón, leucemia mieloide aguda o linfoma no Hodgkin. Es muy probable que el riesgo de contraer un segundo cáncer sea menor en el futuro, porque los tipos de tratamientos utilizados en la actualidad acarrean menos riesgos. Los pacientes pueden reducir el riesgo de cáncer secundario si eliminan otros factores de riesgo, entre ellos, el tabaquismo.
-
La radioterapia en el área del tórax puede causar daños en los pulmones y aumentar el riesgo de daños cardíacos y de cáncer de mama o en los pulmones. Es importante que los hombres y las mujeres que recibieron irradiación en el tórax limiten otros factores de riesgo que puedan ocasionar daños cardíacos, como el tabaquismo, la obesidad y el colesterol alto. Es importante que las mujeres que recibieron radioterapia en el área mamaria se realicen exámenes regulares de detección de cáncer de mama desde una edad temprana.
-
La radioterapia en el área pélvica puede ocasionar esterilidad en los hombres y las mujeres. La quimioterapia también puede causar infertilidad, especialmente el esquema BEACOPP escalado.
-
Los adolescentes y los adultos que reciben quimioterapia pueden correr más riesgo de presentar recuentos bajos de espermatozoides o daños en los ovarios. El riesgo parece estar asociado con algunos fármacos conocidos como agentes alquilantes, que se utilizan muy poco en la quimioterapia moderna del linfoma de Hodgkin. El riesgo de infertilidad en el hombre es bajo después de la quimioterapia para el linfoma de Hodgkin, sin embargo, sigue siendo posible. Los hombres que tengan planes de tener hijos deben considerar el almacenamiento de semen antes de comenzar la quimioterapia.
Los hombres que reciben BEACOPP escalado o se someten a un trasplante de células madre o médula ósea casi siempre quedan estériles después del tratamiento. Las mujeres que reciben quimioterapia para el linfoma de Hodgkin están en riesgo de infertilidad o menopausia temprana.
Nuevamente, esto se relaciona en gran medida con los agentes alquilantes y es menos común con los tratamientos modernos de quimioterapia. Aunque no es imposible, es poco frecuente que las mujeres puedan concebir después de un trasplante de células madre. -
La radioterapia en el cuello puede causar hipotiroidismo, una complicación frecuente en los adultos.
-
Los pacientes que recibieron fármacos quimioterapéuticos como antraciclinas o bleomicina corren más riesgo de sufrir daño cardíaco y daño pulmonar, respectivamente.
-
Los sobrevivientes del linfoma de Hodgkin también pueden tener un riesgo más elevado de depresión u otros problemas psicológicos.
Seguimiento después del tratamiento
El seguimiento una vez finalizado el tratamiento para el linfoma de Hodgkin es importante por dos motivos:
-
Para controlar de cerca la posibilidad de recaída del linfoma.
-
Para controlar los posibles efectos secundarios del tratamiento.
La frecuencia de las visitas de seguimiento y las pruebas que se deban realizar variarán entre los centros y también dependerán del grado de extensión original del linfoma de Hodgkin.
Tradicionalmente, después de la finalización del tratamiento, se repetirán todas las pruebas que estuvieron alteradas en el momento del diagnóstico -incluidas las tomografías computarizadas y la PET/TC (tomografías por emisión de positrones)- para asegurar que la enfermedad haya desaparecido por completo. La frecuencia de los estudios posteriores dependerá de los resultados del conjunto inicial de pruebas.
En general, cada visita de seguimiento incluirá la actualización de los antecedentes médicos, el examen físico y análisis de sangre. En algunas visitas también se realizarán exploraciones radiológicas.
En la mayoría de los centros, las visitas de seguimiento se programan inicialmente con intervalos de tres meses durante el período en el que haya más riesgo de recaída, y el intervalo entre visitas aumenta con el tiempo. Las visitas posteriores pueden ser sólo dos veces por año, hasta que hayan transcurrido cinco años, momento en el que se debe continuar con visitas anuales a un oncólogo. Se deberá prestar especial atención a los programas de control y detección del cáncer a medida que evolucionen durante la vida del paciente, así como a los factores de riesgo cardíaco (del corazón). Para los pacientes que recibieron radioterapia en el cuello o el tórax, será importante tener muy en cuenta la función del tiroides.
Investigación en nuevas opciones de tratamiento
Se siguen llevando a cabo investigaciones que implican procedimientos de diagnóstico y tratamientos más avanzados del linfoma de Hodgkin.
A nivel diagnóstico las investigaciones más prometedoras se desarrollan en el estudio de la biopsia líquida. La biopsia líquida en linfoma de Hodgkin clásico es una prueba que se realiza en una muestra de sangre con el fin de buscar trozos de ADN de las células tumorales que circulan por la sangre. Una biopsia líquida se puede utilizar para ayudar a encontrar un cáncer en un estadio temprano. También puede ser útil para ayudar a planificar el tratamiento, determinar su eficacia y averiguar si el cáncer volvió. La posibilidad de tomar varias muestras de sangre a lo largo del tiempo también ayuda a los médicos a entender la clase de cambios moleculares que están ocurriendo en un tumor.
En la actualidad se están investigando dos estrategias para mejorar el tratamiento del linfoma de Hodgkin. Por un lado, la incorporación de brentuximab vedotin, nivolumab o pembrolizumab en el tratamiento de fases más tempranas de la enfermedad (en el primer o segundo tratamiento); no obstante lo más prometedor para el futuro es la integración de nuevas estrategias de inmunoterapia como la inmunoterapia celular.




