Cáncer gástrico
Índice de navegación
- Cáncer gástrico
- ¿Qué es el cáncer gástrico?
- Epidemiología
- Causa y factores de riesgo
- Clínica
- Diagnóstico
- Patrones de diseminación
- Clasificación por estadios
- Tipos de tratamiento
- Tratamientos por estadios
- Ensayos clínicos
- Seguimiento
- Prevención y programas de cribado
- Bibliografía destacada
- Todas las páginas
AUTORAS:
Dra. Cristina Grávalos y Dra. Ana Fernández Montes
El estómago es un órgano hueco del aparato digestivo. Tiene forma de “J” y está localizado en la parte superior y central del abdomen. Se encuentra próximo al diafragma y a otros órganos abdominales como el hígado, el páncreas, el bazo o el colon.

Función: Los alimentos, después de ser masticados y lubricados con la saliva, descienden por el esófago hasta llegar al estómago donde se mezclan con los jugos gástricos y la mucina. Estas substancias producidas por las glándulas gástricas favorecen la digestión de los alimentos. La pared gástrica tiene unos músculos (capa muscular) que se contraen y se relajan, mezclando el bolo alimenticio con los jugos gástricos y desplazándolo hacia el píloro para que pase al intestino delgado.
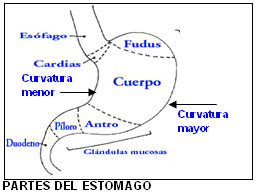
Anatómicamente se reconocen varias partes en el estómago: la unión esófago-gástrica/cardias, el cuerpo gástrico (que incluye el fundus, la curvadura mayor, la curvadura menor y el antro), y el píloro (zona de unión del estómago con el intestino delgado) (ver en la siguiente figura).
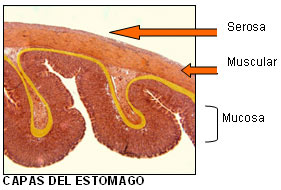
Histología: El estómago tiene 3 capas: la mucosa (la capa más interna, en la que están las glándulas), la muscular y la serosa (membrana externa que recubre el estómago). Los tumores gástricos se originan comúnmente en la mucosa y de ahí se extienden a través de las otras capas (muscular y serosa) en profundidad. El tipo histológico más frecuente de cáncer gástrico es el tumor de estirpe epitelial, llamado adenocarcinoma gástrico que nos vienen a indicar que se origina de las glándulas que tenemos en el estómago.

¿Qué es el cáncer gástrico?
El cáncer gástrico es un término general con el que se denomina a cualquier tumor maligno que surge de las células de alguna de las capas del estómago.
La mayoría de los cánceres gástricos se origina en la mucosa, siendo el adenocarcinoma el tipo histológico más frecuente (> 90% de los casos), que como se ha comentado previamente es un tumor de estirpe epitelial. Otros tipos histológicos de menor incidencia son los linfomas (origen hematológico), los sarcomas (origen en el tejido mesenquimal), los tumores del estroma gastrointestinal (GIST), los tumores neuroendocrinos (origen en células endocrinas) y los melanomas (origen en los melanocitos).
Cuando se habla de cáncer gástrico se hace referencia, en general, al adenocarcinoma gástrico mientras que si el tumor es de otro tipo se denomina linfoma gástrico, GIST gástrico, melanoma gástrico, etc.
Los factores de riesgo, el diagnóstico y el abordaje terapéutico del adenocarcinoma gástrico son diferentes a los de los otros tipos histológicos. Este capítulo se centra exclusivamente en el adenocarcinoma que, como se ha comentado anteriormente, supone más del 90% de los casos.
Epidemiología
A nivel mundial el cáncer gástrico fue el 5º cáncer más frecuente, con un millón de casos nuevos (1.089.103), en 2020, 6% de los tumores a nivel mundial, causando 768.793 muertes. En España se diagnosticarán cerca de 6.913 casos nuevos durante el año 2022 , 4.262 en varones y 2.651 en mujeres.
Existe una amplia variación geográfica en su presentación. Más de la mitad de los casos se concentran en Japón, Corea y China. También es un cáncer común en Sudamérica, Europa del Este y algunos países del Oriente Medio y, en cambio, es poco frecuente en Europa, Estados Unidos, Australia y África. Estas diferencias se deben principalmente a factores genéticos y ambientales, como el tipo de alimentación.
En los países occidentales, la incidencia del cáncer de estómago distal (de cuerpo y antro) está disminuyendo mientras aumenta el cáncer de la unión gastroesofágica y de la parte proximal (cardias) del estómago.
El riesgo de desarrollar un cáncer gástrico aumenta a partir de los 50 años y es máximo en la séptima década de la vida. El cáncer gástrico es dos veces más frecuente en varones que en mujeres.
Causas y factores de riesgo
Las causas exactas del cáncer gástrico no se conocen, aunque se sabe que existen unos factores de riesgo que favorecen su aparición.
Factores de riesgo: Son los agentes o condiciones que predisponen o aumentan las probabilidades de tener una determinada enfermedad. Existen varios factores de riesgo para desarrollar cáncer gástrico. A continuación, se describen los más relevantes:
Clínica
Los pacientes con cáncer gástrico pueden estar asintomáticos o presentar síntomas y signos.
1. Asintomático. El cáncer gástrico puede no producir síntomas hasta fases avanzadas. En los pacientes asintomáticos, el cáncer gástrico se diagnostica al realizar pruebas médicas por otras causas.
2. Los síntomas (lo que nota el paciente) suelen ser vagos e inespecíficos. Los más frecuentes son indigestión, pérdida de peso, dolor abdominal en la parte superior, cambios de ritmo intestinal, pérdida de apetito y hemorragia digestiva. Las hemorragias pueden ser de varios tipos y causar anemia:
- Hematemesis (= vómito con sangre roja) o vómitos con "posos de café".
- Melenas (= heces negras como la hiel) o hematoquecia (= heces con sangre).
- Pérdidas ocultas (microscópicas) de sangre por las heces.
También pueden notarse náuseas y vómitos, sensación de plenitud precoz (sensación de estar lleno después de comer poco) por falta de distensión de la pared gástrica, ascitis (acumulación de líquido en el abdomen), cansancio, etc
En los tumores de cardias se puede asociar ardor retroesternal y disfagia (= dificultad para que el alimento pase por el esófago hasta el estómago). En los de estomago distal puede existir obstrucción del píloro con vómitos de retención.
3. Los principales signos, es decir, lo que se detecta en la exploración física, son presencia de lesiones de pequeño tamaño (nódulos) o de gran tamaño (masas) de consistencia pétrea (como una piedra) o empastamiento (induración difícil de delimitar) en el abdomen, organomegalias (aumento del tamaño de un órgano, por ejemplo, del hígado), ascitis (líquido dentro del abdomen) y adenopatías (ganglios aumentados de tamaño) en las fosas supraclaviculares (base del cuello) o en las axilas.
|
Si presenta alguno o varios de estos síntomas o signos, le recomendamos que consulte con su médico. |
Diagnóstico
El diagnóstico del cáncer gástrico se basa en la historia clínica, la exploración física, analíticas de sangre, las pruebas de imagen, la endoscopia digestiva alta (gastroscopia) con o sin ecografía endoscópica y el estudio anatomopatológico.
1. Historia clínica y exploración física: Aportan información sobre los antecedentes familiares y personales, los síntomas y la situación general del paciente.
2. Análisis (compuestos de dos partes bioquímica y hemograma): El hemograma permite detectar si existe anemia mientras que la bioquímica sanguínea orienta sobre la función de órganos como el hígado o el riñón.
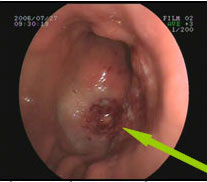
3. Endoscopia digestiva alta: La endoscopia consiste en la introducción de un aparato (gastroscopio) que tiene una luz al final y que permite visualizar el interior del esófago y el estómago. Tiene una pinza en su extremo interno con la que se toman biopsias de las lesiones sospechosas. En ocasiones, la gastroscopia se combina con una ecografía endoscópica (ecoendoscopia). En las siguientes fotografías se puede ver el aspecto endoscópico de un cáncer gástrico precoz (inicial) y otro más avanzado con una zona central ulcerada.
|
CÁNCER GÁSTRICO PRECOZ |
CÁNCER GÁSTRICO MÁS AVANZADO |
4. Pruebas de imagen: Incluyen las exploraciones radiológicas y las de Medicina Nuclear. La prueba radiológica principal es la tomografía computerizada (también conocida como CT, TAC o escáner) que aporta información sobre el tumor tanto a nivel local (estómago) como de otras zonas de cuerpo (pulmón, hígado, ganglios, etc). Es muy útil para determinar si existen o no metástasis a distancia y a veces se utiliza también para tomar biopsias guiadas.

METÁSTASIS HEPÁTICA DE UN CÁNCER GÁSTRICO
-
- El estudio esófago-gastro-duodenal consiste en la administración de un contraste de bario en forma de papilla y después se realiza una serie de radiografías. Esta papilla “dibuja” el interior del esófago, estómago y duodeno, y permite detectar lesiones, siempre que tengan un tamaño suficiente.
- La resonancia nuclear es una técnica diferente al TAC, que suele indicarse cuando existen hallazgos en el TAC que precisan exploraciones complementarias.
-
- La tomografía de emisión de positrones (PET): Mide la actividad metabólica de los tejidos y de los tumores, aunque no todos los cánceres de estómago son metabólicamente activos en el PET. Los tumores “mucinosos (con moco)” o con un tipo celular llamado en anillo de sello a menudo no captan (no consumen azúcar) en esta exploración.
- La gammagrafía ósea: Sirve para estudiar si el cáncer se ha extendido a los huesos.
6. Otras exploraciones: Existen otras exploraciones complementarias que, a veces, se utilizan para completar el diagnóstico, como la laparoscopia. La laparoscopia es una técnica que consiste en introducir una cámara en la cavidad abdominal, a través de unos orificios que hace el cirujano en la pared abdominal, para comprobar si el tumor se ha extendido más allá del estómago a la cavidad abdominal a una región conocida como peritoneo.Mediante esta técnica se accede a esta región de la cavidad abdominal y se realiza un lavado a través del cual se extraen células (citología) para su análisis aportando información tanto diagnóstica como pronóstica.La decisión de su realización viene de la mano del comité multidisciplinar.
7. Estudio de anatomía patológica: El estudio histológico de la biopsia o de la pieza quirúrgica sirve para confirmar el diagnóstico de cáncer gástrico, analizar sus características y determinar su perfil molecular [determinación de HER2 presencia de deficiencia de proteínas reparadoras o inestabilidad de microsatélites (dMMR/IMS) y establecer la expresión de PD-L1..
-
-
- Más del 90% de los cánceres gástricos son adenocarcinomas. Son cánceres que surgen por el crecimiento descontrolado de las células de las glándulas de la mucosa. Al observarlo al microscopio, cuando se reconoce la estructura glandular se denomina bien diferenciado y cuando el tumor ha perdido esta “arquitectura” glandular, se denomina indiferenciado. Atendiendo a esta característica, los dos grandes subtipos de cáncer gástrico son el intestinal (bien diferenciado) y el difuso (indiferenciado).
- Los linfomas, los sarcomas, los tumores del estroma gastrointestinal (GIST), los tumores neuroendocrinos y los melanomas son menos frecuentes. Se trata de enfermedades distintas al adenocarcinoma gástrico y, por esa razón, su diagnóstico y tratamiento son diferentes.
-
Patrones de diseminación
El cáncer gástrico posee varios patrones de crecimiento y diseminación, no excluyentes entre sí.
1. Extensión local: El cáncer crece invadiendo las distintas capas del estómago. Puede estrechar o, incluso, cerrar el cardias (parte proximal del estómago) o el píloro (parte final del estómago) provocando una obstrucción. En ocasiones, infiltra de manera difusa toda la pared del estómago reduciendo su capacidad; esta forma de crecimiento se conoce como linitis plástica. También puede infiltrar órganos vecinos (hígado, bazo, etc) por contigüidad.
2. Infiltración linfática: Los ganglios linfáticos son unas pequeñas estructuras anatómicas de forma nodular (redondeada), distribuidas por el organismo, que desempeñan un papel fundamental en la lucha contra las infecciones. Los ganglios se agrupan en “cadenas ganglionares”. Las células cancerígenas tienen capacidad para emigrar desde donde se han originado (tumor primario) y desplazarse por los vasos linfáticos hasta llegar a los ganglios. Son las metástasis ganglionares regionales. También pueden alcanzar cadenas ganglionares que se encuentran a más distancia del tumor primario y se llaman metástasis ganglionares a distancia.

3. Diseminación hematógena: Cuando las células malignas alcanzan el torrente sanguíneo, “viajan” para depositarse en otros órganos originando así nuevos focos tumorales o metástasis. Se conocen como “metástasis a distancia” para diferenciarlas de las metástasis ganglionares regionales. El cáncer gástrico se disemina por vía hematógena principalmente al hígado, pulmones y huesos (por este orden de frecuencia).

4. Siembra peritoneal: Las células tumorales pueden “descamarse” del tumor del estómago y depositarse en la superficie de otros órganos y estructuras abdominales. Cuando estas células invaden el peritoneo (membrana que recubre los órganos abdominales) se llama carcinomatosis peritoneal. Cuando se producen metástasis ováricas por este mecanismo, se denomina tumor de Krukenberg.
Clasificación por estadios
Los cánceres se clasifican en etapas o estadios, que tienen un pronóstico y tratamiento similares.
La clasificación más empleada para el cáncer gástrico es el TNM de la UICC/AJCC: la “T” es por Tumor, la “N” por ganglios (Nodes en inglés) y la “M” por Metástasis. En función del T, N y M se definen los estadios:
- Estadio 0 o carcinoma in situ: Es la etapa más inicial del cáncer. Se localiza en la parte más superficial de la mucosa, y no infiltra las otras capas del estómago, no invade los ganglios regionales ni produce metástasis a distancia.
- Estadio I: El tumor invade la capa más profunda de la mucosa (lámina propia) o la submucosa sin afectación de ganglios linfáticos (estadio IA) o con afectación de 1 a 6 ganglios (IB), o invade la capa muscular o la subserosa sin afectación ganglionar (IB). No hay metástasis a distancia. Después del estadio 0, es el mas favorable.
- Estadio II y Estadio III: Son etapas intermedias. El estadio II tiene mejor pronóstico que el III. Para establecer estos estadios, se tienen en consideración tanto el nivel de afectación de la pared gástrica como el número de ganglios afectados por el tumor.
- Estadio IV: Es la etapa más avanzada. Su pronóstico es el peor. Existe metástasis a distancia en hígado, pulmón, huesos, ovarios, ganglios alejados del estómago, etc.
La supervivencia de los pacientes con cáncer gástrico se relaciona con estos estadios, siendo > 95% en el estadio 0 y va descendiendo a medida que aumenta el estadio. El estadio IV es el de menor supervivencia.
Tipos de Tratamiento
La atención multidisciplinar es clave en el manejo de los pacientes con cáncer gástrico. El Comité Multidisciplinar, integrado por profesionales de las especialidades que participan en el diagnóstico y tratamiento de esta enfermedad (cirujanos, oncólogos médicos, oncólogos radioterápicos, radiólogos, anatomopatólogos, expertos en nutrición, enfermeras, entre otros), tomará las decisiones sobre las pruebas diagnósticas a realizar y establecerá los tratamientos adecuados para cada paciente y su secuencia, según esté indicado.
En la elección de la mejor estrategia terapéutica para cada paciente, se toman en consideración factores dependientes del propio paciente, del tumor y del tratamiento:
- Factores dependientes del paciente: edad, estado general, situación nutricional, enfermedades asociadas como por ejemplo, cardiopatías (problemas de corazón) y, por supuesto, la voluntad y decisión del propio paciente.
- Factores dependientes del tumor: síntomas que produce, localización en el estómago, estadio, histología, sobreexpresión/amplificación de HER2 en cáncer gástrico metastático, expresión de PD-L1 y situación de las proteínas reparadoras (MMR).
- Factores dependientes del tratamiento: intención del tratamiento, tipo de cirugía, tolerancia y eficacia de la quimioterapia, aspectos relacionados con la radioterapia, tratamientos previos, etc.
Los tipos principales de tratamiento del cáncer gástrico son la resección endoscópica de la mucosa, la cirugía, la quimioterapia, terapias dirigidas, la inmunoterapia y la radioterapia aunque, en algunos pacientes, el tratamiento será exclusivamente sintomático (controlar exclusivamente las molestias del paciente) dirigido a mejorar la calidad de vida y el control de los síntomas.
El Comité Multidisciplinar establecerá si el tumor es resecable (se puede extirpar) o irresecable (no se puede extirpar) y decidirá que estrategias terapéuticas son las indicadas para cada paciente.
|
|
1. Resección endoscópica de la mucosa (REM)
Esta técnica REM consiste en extirpar el tumor mediante gastroscopia y se reserva para cánceres iniciales, de pequeño tamaño (< 2 cm), limitados a la mucosa, sin úlceras bien diferenciados y en los que no se aprecie una invasión de vasos en la biopsia inicial. Además, se están desarrollando otras técnicas endoscópicas como la disección endoscópica submucosa que permite la extirpación de tumores un poco más grandes en casos concretos.
2. Cirugía
El tratamiento quirúrgico del cáncer gástrico puede tener dos “intenciones”:
-
-
- Intención curativa: la cirugía se realiza para intentar eliminar todo el cáncer.
- Intención paliativa: la cirugía se realiza para mejorar los síntomas que produce el tumor (por ejemplo: la obstrucción del píloro), pero no se puede extirpar toda la enfermedad por su extensión.
-
La gastrectomía es la técnica quirúrgica estándar para resecar el tumor primario. Dependiendo de la extensión y localización en el estómago, la gastrectomía será total o subtotal. En la cirugía con intención curativa, además de resecar el estómago total o parcialmente, se extirpan los ganglios linfáticos de las cadenas vecinas. Esta operación se llama linfadenectomía y según el nivel de resección ganglionar, la linfadenectomía se clasifica en D0, D1 o D2.

Complicaciones postoperatorias inmediatas: Como ocurre con otras cirugías, pueden surgir complicaciones postoperatorias inmediatas siendo las más frecuentes la fiebre, el dolor, la infección de la herida abdominal, otras infecciones abdominales o pulmonares, el sangrado, los problemas de cicatrización y los eventos trombóticos.
Complicaciones postoperatorias tardías:
- Al extirpar parte o todo el estómago, pueden aparecer diarrea, problemas nutricionales, cierto grado de desnutrición y pérdida de peso.
- El síndrome de Dumping se presenta en el 20-40% de los pacientes sometidos a cirugía gástrica y se debe al paso rápido de los alimentos al intestino. Hay dos tipos:
-
- S. Dumping precoz: Ocurre a los 15-30 minutos después de haber comido. Los síntomas son sensación de pesadez en la zona del estómago, dolor abdominal tipo “calambres”, diarrea, náuseas, sudoración, hipotensión y taquicardia.
- S. Dumping tardío: Ocurre a las 2-3 horas después de haber comido. Los síntomas son náuseas, sudoración, ansiedad, temblor, hipoglucemia (bajada del azúcar en la sangre) y debilidad.
-
Recomendaciones
- Hacer 5-6 comidas al día con poca cantidad de alimentos en cada una de ellas.
- Masticar adecuadamente los alimentos y comer despacio.
- Descansar durante 15-30 minutos después de las comidas.
- Evitar los alimentos ricos en azúcar, como mermeladas, dulces, etc.
- No beber líquidos durante las comidas, para evitar sentirse lleno.
- Tomar alimentos ricos en energía, como pasta, arroz o pan, para evitar la pérdida de peso.
- Evitar las comidas flatulentas, que pueden producir gases y producir una sensación de plenitud precoz.
- Ir probando los alimentos que le sienten bien y eliminar los que le sientan mal.
Además, es necesario administrar de forma periódica suplementos de vitamina B12, porque la mucosa del estómago produce normalmente esta vitamina y estar resecado el estómago se necesita un aporte externo de la misma.
3. Radioterapia
La radioterapia es el tratamiento con radiaciones ionizantes. Con la radioterapia, se trata una zona concreta del cuerpo. Por esta razón, se considera un tratamiento local/locorregional al igual que la cirugía. En cambio, la quimioterapia es un tratamiento sistémico, es decir, que se distribuye por todo el organismo.
Antes de empezar la radioterapia es necesario realizar una planificación y una simulación, para comprobar que la radioterapia llegará a la zona deseada.
Técnica: Las radiaciones ionizantes son generadas por unos equipos tecnológicos muy sofisticados, llamados aceleradores lineales. El paciente se tumba en la camilla y tiene que permanecer quieto durante los minutos que dura la administración la radioterapia. No es un tratamiento doloroso.
Indicaciones: La radioterapia está indicada como tratamiento complementario a la cirugía o para aliviar los síntomas que produce la enfermedad, pero no todos los pacientes con cáncer gástrico deben recibir radioterapia. Para más información, consulte con su médico.
-
- Como tratamiento complementario, se suele administrar después de la cirugía. En este caso se denomina radioterapia adyuvante (postoperatoria) y se acompaña de quimioterapia para aumentar su eficacia (quimiorradioterapia). Con menor frecuencia, se administra de forma neoadyuvante (antes de la cirugía, preoperatoria). La decisión de administrar la radioterapia de forma pre o postoperatoria depende de una serie de factores que varían de un paciente a otro y será decidido por el Comité Multidisciplinar.
- Como tratamiento paliativo, la radioterapia es eficaz para controlar el dolor, frenar el sangrado en tumores sangrantes y aliviar otros síntomas. En esta situación, se suele administrar sola, sin quimioterapia.
- Como tratamiento complementario, se suele administrar después de la cirugía. En este caso se denomina radioterapia adyuvante (postoperatoria) y se acompaña de quimioterapia para aumentar su eficacia (quimiorradioterapia). Con menor frecuencia, se administra de forma neoadyuvante (antes de la cirugía, preoperatoria). La decisión de administrar la radioterapia de forma pre o postoperatoria depende de una serie de factores que varían de un paciente a otro y será decidido por el Comité Multidisciplinar.
Efectos secundarios: La radioterapia pretende tratar exclusivamente el tumor con un margen de seguridad, pero es inevitable que tejidos normales que están en la cercanía reciban también parte de las radiaciones. Los efectos adversos o toxicidad de la radioterapia se deben precisamente a su acción sobre los tejidos normales y varían según la zona tratada. La dosis total de radioterapia que se puede administrar depende de la tolerancia de los tejidos normales, que es diferente para cada órgano.
4. Quimioterapia, anticuerpos monoclonales e inmunoterapia
La quimioterapia se emplea con mucha frecuencia en el cáncer gástrico, bien como terapia complementaria a la cirugía (quimioterapia preoperatoria, postoperatoria o perioperatoria) en estadios localizados resecables o bien para enfermedad avanzada irresecable o metastásica.
La quimioterapia consiste en la administración de fármacos con actividad antitumoral que alteran la función de las células neoplásicas y causan su destrucción. Los agentes de quimioterapia activos en cáncer gástrico son los platinos (cisplatino y oxaliplatino), las fluoropirimidinas (5Fluorouracilo y capecitabina), los taxanos (paclitaxel y docetaxel), la epirrubicina y el irinotecan. S-1 es una fluoropirimidina oral comercializada en Japón.
Las terapias dirigidas o antidiana son fármacos con actividad dirigida contra dianas celulares, es decir, contra una parte de la célula (un receptor) o substancia específica (un factor de crecimiento), que intervienen en los procesos del cáncer. Entre las terapias dirigidas se encuentran los anticuerpos monoclonales que se administran por vía intravenosa (iv) y los inhibidores de tirosina quinasa, que se administran por vía oral (vo).
En cáncer gástrico metastásico, están aprobados dos anticuerpos monoclonales. En primera línea, el trastuzumab aumenta la eficacia de la quimioterapia cuando el tumor es HER2 positivo. En segunda línea, el ramucirumab, que actúa a nivel de los vasos sanguíneos, evitando su formación y por ende que el tumor crezca y se nutra y no requiere que sea un tumor HER2 positivo, ha demostrado su actividad en monoterapia (solo) o en combinación con paclitaxel.
La inmunoterapia es un tipo de tratamiento del cáncer que ayuda al sistema inmunitario a combatir el cáncer. El sistema inmunitario ayuda a su cuerpo a combatir las infecciones y otras enfermedades como el cáncer. Cuando se forma un tumor en nuestro cuerpo, una de las vías de eliminación del mismo es a través de este sistema compuesto entre otras células por linfocitos. La función de los diferentes tipos de inmunoterapia es potenciar las vías naturales del cuerpo para eliminar células malignas. Las células tumorales “engañan” al sistema inmune, bloqueando la acción de los linfocitos y con ello la destrucción de las células malignas por parte éstos. La inmunoterapia globalmente lo que hace es deshacer ese bloqueo que hace el tumor al linfocito favoreciendo una vía adicional para inducir la muerte de las células tumorales.
Los inhibidores de los puntos de control inmunitario (checkpoint inhibitors) son un tipo de inmunoterapia. PD-1 es una proteína de membrana que está en la superficie de los linfocitos T y PD-L1 es una proteína que expresan diferentes tipos de tumores, entre ellos el cáncer gástrico. Cuando hay una unión entre PD-1 y PD-L1 se bloquea la acción del linfocito T. Lo que hacen estos inhibidores es romper esta unión y con ello restaurar la actividad de linfocito T para matar células tumorales. Pembrolizumab y nivolumab son dos fármacos que rompen esta unión. No obstante, no todos los pacientes son candidatos a este tratamiento, únicamente son aquellos en los que hay una alta expresión de PD-L1.
Indicaciones: La quimioterapia puede estar indicada como tratamiento complementario a la cirugía o para prolongar la supervivencia, controlar los síntomas que produce la enfermedad y mejorar la calidad de vida.
-
-
- Como tratamiento complementario, se suele administrar antes y después de la cirugía. En este caso se denomina quimioterapia perioperatoria. En menos ocasiones se administra solo de forma preoperatoria o postoperatoria, acompañada o no de radioterapia. La decisión de administrar la quimioterapia de forma pre o/y postoperatoria depende de una serie de factores que varían de un paciente a otro y será decisión del Comité Multidisciplinar.
- En enfermedad avanzada la quimioterapia puede ser eficaz para mejorar la supervivencia y la calidad de vida, controlar el dolor y aliviar otros síntomas. En esta situación, se suele administrar sin radioterapia y dependiendo del caso asociada a trastuzumab, ramucirumab o inmunoterapia..
-
Efectos secundarios: La quimioterapia y los anticuerpos monoclonales no actúan únicamente sobre las células malignas. Su acción sobre las células normales es lo que produce la toxicidad. La toxicidad depende del fármaco(s) administrado(s), las combinaciones, las dosis, los intervalos de administración, el estado general y nutricional del paciente y de otros factores. En general, la quimioterapia puede producir anemia (descenso de los glóbulos rojos), neutropenia (bajada de las defensas contra las infecciones), trombopenia (bajada de las plaquetas), náuseas y vómitos, disminución del apetito, cansancio, diarrea y fiebre. Existen efectos secundarios que son propios de cada fármaco, como la toxicidad neurológica del cisplatino o la toxicidad cardiaca de las antraciclinas.
Los anticuerpos monoclonales como trastuzumab y ramucirumab producen lo que llamamos efectos secundarios específicos de cada uno de ellos o “de clase”. Por un lado, en raras ocasiones trastuzumab puede producir alteraciones en la contractilidad cardíaca y por otro lado ramucirumab al ser un fármaco que actúa sobre los vasos sanguíneos produce “efectos de clase vasculares” como son la hipertensión, la proteinuria (emisión de proteínas por la orina) y trombosis (obstrucción por un trombo de una arteria o una vena).
Por otro lado, los efectos secundarios de la inmunoterapia son infrecuentes y proceden de la actuación desmedida de los linfocitos sobre tejidos sanos, así nos pueden causar diarreas, hepatitis (inflamación del hígado), tiroiditis (inflamación del tiroides), encefalitis (inflamación del cerebro), dermatitis (inflamación de la piel) de carácter autoimune, es decir causados por nuestras propias células inmunes atacando nuestros tejidos sanos como se ha comentado.
En resumen, la quimioterapia en primera línea se basa en una combinación de un platino y una fluoropirimidina, con trastuzumab asociado si el tumor es HER2 positivo. La segunda línea suele ser paclitaxel y/o ramucirumab, o irinotecan según la situación de cada paciente. Para terceras líneas y sucesivas, tratamiento con inmunoterapia y participación en ensayos clínicos consulte con su oncólogo médico.
5. Otros tratamientos
Existen otra serie de tratamientos para los pacientes con cáncer gástrico. Entre ellos destacan los tratamientos de soporte.
Tratamientos de soporte: Durante la evolución de la enfermedad, y para controlar las complicaciones de la cirugía, la quimioterapia, los anticuerpos monoclonales, la inmunoterapia y la radioterapia o los síntomas del tumor, puede ser necesario administrar terapias de soporte como medicamentos contra los vómitos (antieméticos), aporte nutricional, fármacos para tratar la anemia (eritropoyetinas y/o suplementos de hierro) o el descenso de las defensas (factores estimulantes de colonias), medicación antidiarreica, etc. También pueden ser necesarios los antibióticos, los analgésicos (calmantes), los corticoides e inmunodepresores en caso de una activación excesiva de nuestro sistema inmunitario y otros tipos de fármacos.
Otras terapias: En algunas ocasiones, hay que realizar tratamientos especiales para controlar el dolor o, por ejemplo, para extraer el líquido que se puede acumular en el abdomen (paracentesis).
Tratamientos por estadios
La estrategia terapéutica será establecida por el Comité Multidisciplinar.
1. Enfermedad localizada (estadio 0, I, II y III resecable)
El tratamiento con capacidad curativa es la resección. En casos seleccionados de tumores muy iniciales, se puede realizar una resección endoscópica mucosa (REM). Sin embargo, en la mayoría de los pacientes la resección será quirúrgica con gastrectomía total o subtotal y linfadenectomía.
La quimioterapia perioperatoria, pre o postoperatoria está indicada en los estadios IB-III, para reducir el riesgo de recidiva y aumentar la supervivencia de los pacientes. En algunos casos, se indicará radioterapia complementaria.
2. Enfermedad avanzada y metastásica (estadio IV, irresecable)
El tratamiento principal del cáncer gástrico irresecable es la quimioterapia, asociando otros tipos de tratamiento si es preciso, como cirugía o radioterapia. Los anticuerpos monoclonales trastuzumab y ramucirumab están indicados para determinados pacientes, así como la inmunoterapia. Para tener más información sobre el tratamiento con otros fármacos (terceras líneas) y participación en ensayos clínicos, consulte con su oncólogo médico.
Ensayos clínicos
A medida que se van desarrollando nuevas estrategias terapéuticas, su eficacia y tolerancia se investigan en los ensayos clínicos. Existen una serie de consideraciones importantes sobre los ensayos clínicos:
-
Su objetivo es mejorar las alternativas terapéuticas actuales: aumentar la eficacia del tratamiento, disminuir su toxicidad, mejorar la calidad de vida y/o otros objetivos más específicos de cada estudio en concreto.
-
Tienen la ventaja de permitirle acceder a nuevas terapias en investigación.
-
Para participar en un ensayo clínico hay que cumplir una serie de requisitos que se conocen como criterios de inclusión y exclusión. No todos los pacientes los cumplen.
-
No existen ensayos clínicos para todas las situaciones de la enfermedad.
-
Participar en los ensayos clínicos es voluntario y también es voluntario retirarse.
Seguimiento
Después del tratamiento con intención curativa, es preciso programar revisiones o controles para observar si el tumor reaparece y monitorizar los efectos secundarios o complicaciones tardías que puedan aparecer.
El riesgo de recaída es más elevado durante los primeros años desde la cirugía y luego va disminuyendo progresivamente. Son poco frecuentes las recidivas tardías más allá de los 5 años.
En las consultas de revisión, el médico valora la situación del paciente y solicita las pruebas complementarias: análisis, pruebas de imagen, endoscopias digestivas altas. El intervalo entre las revisiones será establecido por el médico en función del riesgo de recaída y el estado general del paciente.
Es importante destacar que las pruebas analíticas o de imagen carecen de la capacidad de detectar la enfermedad microscópica. Hoy en día no existe ninguna prueba que garantice al 100% que no queda absolutamente ningún resto tumoral. Sin embargo, que las pruebas salgan normales es muy positivo y con el tiempo, al menos 5 años desde la operación, se puede ir pensando en que el tumor se ha erradicado completamente.
Prevención y programas de cribado
Prevención
Entre las estrategias para reducir el riesgo de desarrollar un cáncer gástrico de la población general destacan:
-
El alto consumo de vegetales y frutas frescas, y el bajo consumo de salazones y ahumados.
-
La adecuada conservación de los alimentos.
-
No fumar ni beber alcohol en exceso.
-
Tratar la infección por pylori en el caso de ser familiar de primer grado o estar afecto de cáncer gástrico.
-
Mantener un peso corporal normal (evitar la obesidad y hacer ejercicio físico).
En individuos de familias con síndromes hereditarios de cáncer gástrico y en pacientes con enfermedades predisponentes, las recomendaciones de pruebas diagnósticas y de seguimiento serán establecidas para cada persona según sus antecedentes familiares y personales.
Cribado o screening
Consiste en realizar una prueba (por ejemplo, una gastroscopia) para diagnosticar precozmente el tumor en personas asintomáticas.
- Países occidentales: En el momento actual, no se realiza cribado de cáncer gástrico ya que ninguna exploración realizada de forma rutinaria en personas sin síntomas y sin enfermedades predisponentes aumenta la supervivencia del cáncer gástrico.
- Japón y Corea: El cribado sí se realiza porque el cáncer de estómago es muy frecuente en estos países.
En resumen, no existe evidencia científica para recomendar programas de cribado o screening con endoscopias a la población general en los países occidentales donde el cáncer gástrico no es frecuente. En las personas con enfermedades predisponentes y síndromes hereditarios, el médico solicitará las pruebas e indicará los tratamientos que considere indicados para cada caso.
Bibliografía destacada
- Lordick F, Carneiro F, Cascinu S, Fleitas T, Haustermans K, Piessen G, Vogel A, Smyth EC; ESMO Guidelines Committee. Electronic address: clinicalguidelines@esmo.org. Gastric cancer: ESMO Clinical Practice Guideline for diagnosis, treatment and follow-up. Ann Oncol. 2022 Oct;33(10):1005-1020. doi: 10.1016/j.annonc.2022.07.004. Epub 2022 Jul 29. PMID: 35914639.
- https://seom.org/images/LAS_CIFRAS_DEL_CANCER_EN_ESPANA_2022.pdf
- American Joint Committee on Cancer. Stomach. In: AJCC Cancer Staging Manual. 8thed. New York, NY: Springer; 2017:203.
- M. Martin-Richard, A. Custodio, C. Garcıa-Girón, C. Grávalos, C. Gomez, P. Jimenez-Fonseca, • J. L. Manzano, C. Pericay, F. Rivera, A. Carrato. Seom guidelines for the treatment of gastric cancer 2015. Clin Transl Oncol 2015; 17:996–1004.
- E. C. Smyth, M. Verheij, W. Allum, D. Cunningham, A. Cervantes & D. Arnold on behalf of the ESMO Guidelines Committee et al. Gastric cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Ann Oncol 2016; 27 (Supplement 5): v38–v49.
- Guía de Cáncer de Estómago para pacientes de la Sociedad Europea de Oncología Médica (ESMO) https://www.esmo.org/content/download/6632/115227/1